2022年度 佐藤第一病院 病院指標
- 年齢階級別退院患者数
- 診断群分類別患者数等(診療科別患者数上位5位まで)
- 初発の5大癌のUICC病期分類別並びに再発患者数
- 成人市中肺炎の重症度別患者数等
- 脳梗塞の患者数等
- 診療科別主要手術別患者数等(診療科別患者数上位5位まで)
- その他(DIC、敗血症、その他の真菌症および手術・術後の合併症の発生率)
年齢階級別退院患者数
| 年齢区分 | 0~ | 10~ | 20~ | 30~ | 40~ | 50~ | 60~ | 70~ | 80~ | 90~ |
|---|---|---|---|---|---|---|---|---|---|---|
| 患者数 | – | – | – | 15 | 19 | 50 | 140 | 394 | 466 | 224 |
診断群分類別患者数等(診療科別患者数上位5位まで)
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
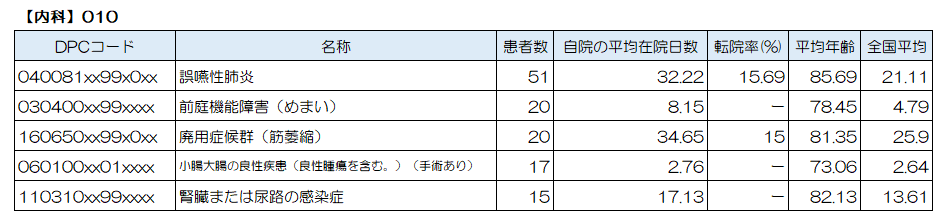
内科で最も多い疾患は「誤嚥性肺炎」、続いて「前庭機能障害(めまい)」、「廃用症候群(筋萎縮)」、「小腸大腸の良性疾患(良性腫瘍を含む。)(手術あり)」、「腎臓または尿路の感染症」、が上位5位となっています。
「誤嚥性肺炎」
食事時の誤嚥(飲食物や唾液、逆流した胃液が気管に入ってしまうこと)によって引き起こされる肺炎です。
喉の奥は、空気を肺に送る“気管”と、飲食物などを胃に送る“食道”の2つの道に分かれていて、食べ物や水、唾液を飲み込むと脳が指令を出して気管の入り口を塞ぎ、食道に流れて胃に送られるようになっています。しかし、加齢などで飲み込む機能が弱くなると、飲食物や唾液、胃液などが気管に入ってしまうことがあります。これを誤嚥といい、誤嚥したものと一緒に細菌が肺に入って炎症が起こったものが誤嚥性肺炎です。特に高齢の方に多く、高齢の肺炎患者さんのうち7割以上が誤嚥による誤嚥性肺炎とされています。肺炎は日本人の病気による死者数の上位を占める病気で、死亡率が高いことから、誤嚥性肺炎を起こさないよう、また悪化を防ぐために早めの対策が必要です。
内耳には音を感じ取る「蝸牛」と、平衡を感じ取る「前庭」が左右の耳の中にあります。前庭には三半規管と球形嚢、卵形嚢という頭の回転を感じ取る部分と、水平、上下の加速を感じる部分があります。脳は主にこの左右1対の前庭からの情報を元に体のバランスをとっています。この前庭の片方が突然何らかの異常を来すと前庭からの信号が過大や過小になったりし、脳が混乱しめまいを引き起こします。
病気やケガの治療のため、長期間にわたって安静状態を継続することにより、身体能力の大幅な低下や精神状態に悪影響をもたらす症状のことをいいます。廃用症候群の進行は速く、特に高齢者ではその現象が顕著に現れます。
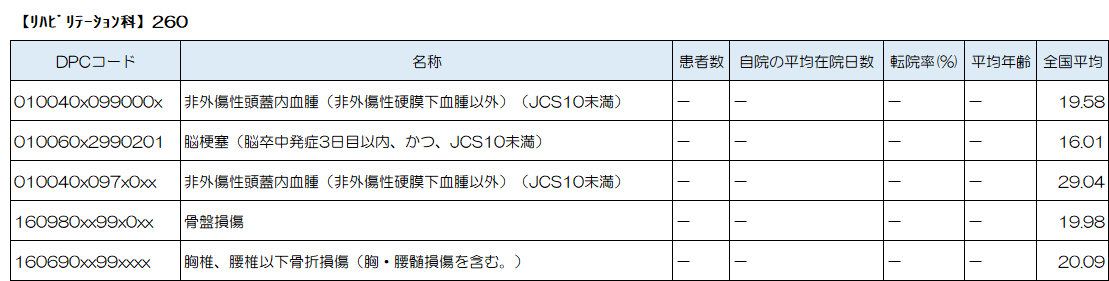
急性期疾患治療後の廃用症候群に対して、地域包括ケア病床、回復期リハビリテーション病棟でのリハビリテーションも提供しています。
「小腸大腸の良性疾患(良性腫瘍を含む。)」
大腸ポリープとは、大腸の粘膜の一部がいぼ状に盛り上がり、大腸の空間部分(内腔)に突出したものです。大腸ポリープは、良性の病気です。ただし、大腸がんのなかには良性の腺腫性ポリープの状態を経てがん化したものもあります。このような理由から、腺腫性ポリープが発見されたときには、良性の段階で早期に治療することが重要です。
こちらに分類されている症例は内視鏡によりポリープを切除した症例となります。
「腎臓または尿路の感染症」
尿路感染症とは、尿の通り道である尿道口から菌が侵入し、体内で繁殖する感染症の総称です。侵入した菌が繁殖する場所によって病名が異なり、膀胱炎、尿道炎、などがあります。膀胱炎や尿道炎など、尿道口に近い部分の尿路感染症を下部尿路感染症、腎盂腎炎などのより上部の尿路感染症を上部尿路感染症と分けることもあります。
下部尿路感染症では排尿痛、頻尿、血尿といった尿の症状が中心になりますが、上部尿路感染症では高熱、腹痛、吐き気といった症状が出ることがあります。高齢者は前立腺肥大症や神経因性膀胱等の基礎疾患により尿路感染症を起こす確率が高くなります。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
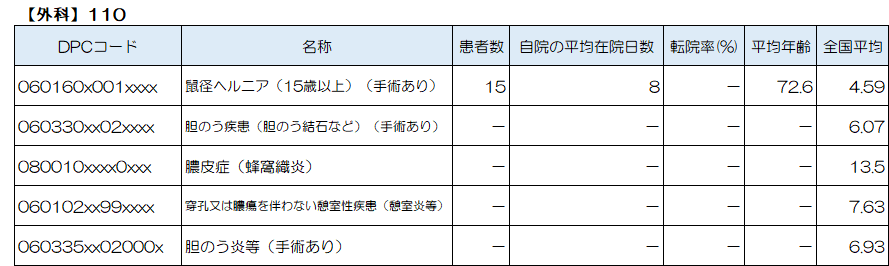
外科で最も多い疾患は「鼠径ヘルニア(15歳以上)(手術あり)」、続いて「胆嚢疾患(胆嚢結石など)(手術あり)」、「膿皮症(蜂窩織炎)」、「穿孔又は膿瘍を伴わない憩室性疾患(憩室炎等)」、「胆のう炎等(手術あり)」、が上位5位となっています。
「鼠径ヘルニア」
脚の付け根(鼠径部)の腹壁のすき間や弱くなったところから腸などの内臓がはみ出すようになってしまう病気で、俗に「脱腸」とも呼ばれています。症状は全くないものから鼠径部の膨らみや違和感、痛みを伴うもの、さらには嵌頓(かんとん:はみ出した腸などをお腹の中に戻せない状態で痛みなどの症状を伴う)や絞扼(こうやく:はみ出した腸などが血行障害を起こしている状態)にいたるまでさまざまですが、いったんヘルニアの状態になると自然に治ることはなく、治療するには手術が必要となります。
嵌頓している症例は基本的に全例手術の適応で、嵌頓していない症例でも痛みや違和感などの症状がある場合は、手術の適応です。
「胆のう疾患(胆のう結石など)」
胆のうは肝臓の下面にある洋ナシ型の袋で、肝臓でつくられた胆汁を濃縮貯蓄しておく臓器です。胆のう結石は、胆のうの機能が低下し胆嚢内にコレステロールやビリルビンが結晶化したものです。症状として、右季肋部痛や右背部痛、発熱、黄疸などがみられます。
胆のうは胆汁を濃縮貯蓄していて、食事(特に脂肪)をとると収縮し、胆管を通じて胆汁を十二指腸へ送り出します。胆石ができていると、胆のうが収縮したときに激しい痛みを伴うことがあります。また、胆のう炎を引き起こすこともあります。こちらに分類されている症例は、「胆のう炎を伴わない胆のう結石症」となります。
「膿皮症(蜂窩織炎)」
皮膚の傷などから細菌が侵入し、皮膚とその下にある脂肪組織などに炎症を引き起こす病気です。発症すると炎症を起こした部位が痛みや熱感を伴って赤く腫れ上がり、徐々に範囲が広がっていきます。治療には原因となる細菌を死滅させる作用を持つ抗菌薬の投与が行われ、数日から10日ほどで快復することがほとんどです。炎症が強く、皮膚の下に膿がたまっているようなケースでは、膿を排出する治療が必要になることもあります。
「穿孔又は膿瘍を伴わない憩室性疾患(憩室炎等)」
憩室炎とは、消化管にできた憩室と呼ばれる部分に炎症が起こる病気のことです。憩室とは消化管の一部分が小さな風船の袋のような状態になることで、ほとんどが大腸(結腸)に発生します。憩室は加齢によって頻度が増加する傾向があります。憩室は無症状であることが多く、その時点では治療の必要はありません。しかし、便が詰まるなどして炎症が起こると憩室炎となり、症状がみられるようになります。主な症状は左下腹部の痛み、圧痛、発熱などです。また、周囲の臓器との癒着、瘻孔、膿瘍、腹膜炎といった合併症が生じることもあります。
膿瘍・穿孔を伴わない憩室炎では、抗菌薬を投与しながら腸管の安静を保つことで症状が軽快する場合があります。高熱や血液検査で高い炎症反応がみられる場合には入院したうえで食事制限をして腸管を安静に保ち、水分や栄養補給のための点滴を行うことが一般的です。しかし、これらの症状がみられず腹痛がコントロールされている場合は、外来で治療が可能なことも多いです。
「胆のう炎」
胆のうは肝臓の下面にある洋ナシ型の袋で、肝臓でつくられた胆汁を濃縮貯蓄しておく臓器です。胆のう結石は、胆のうの機能が低下し胆のう内にコレステロールやビリルビンが結晶化したものです。
胆のう炎には、急性胆のう炎と慢性胆のう炎があり、どちらの症状も右上腹部の発作的な痛みを特徴とします。急性胆のう炎は慢性胆のう炎よりも痛みが強いことがあり、発熱がみられることもあります。
急性胆のう炎の多くは胆石によって胆汁の流れが滞ることによって発生し、急性胆のう炎が続くと、慢性胆のう炎となり痛みの発作を繰り返すことがあります。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
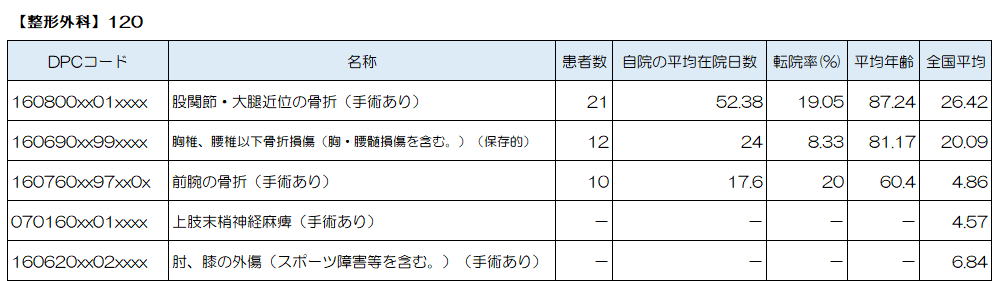
整形外科で最も多い疾患は「股関節・大腿近位の骨折(手術あり)」、続いて「胸椎、腰椎以下骨折損傷(胸・腰髄損傷を含む。)(保存的)」、「前腕の骨折(手術あり)」、「上肢末梢神経麻痺(手術あり)」、「肘、膝の外傷(スポーツ障害等を含む。)(手術あり)」、が上位5位となっています。
「股関節・大腿近位の骨折」
身体の中では足の付け根、股関節にあたる大腿骨近位部には、ボールの形をした大腿骨頭と少しくびれた大腿骨頸部と大きく張り出して筋肉の付着部となる大腿骨転子部があります。ほとんどの股関節骨折は、大腿骨頸部または大腿骨転子部(転子下)で発生します。
この骨折は60歳以上で徐々に増加し、70歳以降になると急増します。高齢者にこの骨折が多い理由は、加齢による変化で多かれ少なかれ骨が弱くなっていることに加え、身のこなしが鈍くなり転倒しやくなっているからです。年齢を重ねると屋内でつまづいたり、ベッドからずり落ちたりなどの小さな外力で骨折します。
治りにくい骨折の代表格で、ギプスやベッド安静だけでは治るのに長い時間がかかり、高齢者ではその間に立ち座りのみならず、痛みのために自由に身体が動かせずに寝たきりになり、床ずれを作ったり肺炎を起こしたりして、骨折が原因で徐々に弱っていきます。
大腿骨骨折を発症すると、寝たきりになるリスクがあるため、基本的には早期に手術を行い、リハビリテーションを行うことが重要です。
当院では、急性期治療(手術、保存的)と平行して集中的なリハビリテーションを実施しており、急性期治療が終了し更なる回復を目指して、回復期リハビリテーション病棟でのリハビリテーションも提供しています。
「胸椎、腰椎以下骨折損傷(胸・腰髄損傷を含む。)」
脊椎圧迫骨折は、背骨を構成する脊椎と呼ばれる骨に対して、外力が加わることを原因として発症します。脊椎圧迫骨折は、多くが骨粗しょう症を基盤として発症することが知られています。骨粗しょう症は、骨の強度が通常よりも弱くなっている状態です。そのため、しりもちをつく、転倒する、咳をするなどのちょっとした外力が骨に加わったことがきっかけで脊椎圧迫骨折が生じてしまいます。骨粗しょう症で骨が脆くなっている高齢者の方では転倒などで骨折を起こす危険性が高くなります。
脊椎圧迫骨折を発症した際には、保存的療法、外科的固定術、BKP(バルーン椎体形成術)といった治療が患者さんの症状や骨折の程度、形態によって選択されます。どの治療方法が適切であるかどうかは、患者さんの年齢や全身状態、骨折に伴う症状などに応じて大きく異なるため、適切な治療方針を決定することが大切です。
当院では、急性期治療(手術、保存的)と平行して集中的なリハビリテーションを実施しており、急性期治療が終了し更なる回復を目指して、回復期リハビリテーション病棟でのリハビリテーションも提供しています。
「前腕の骨折」
前腕骨骨折とは、前腕に存在する、橈骨(とうこつ)と尺骨(しゃっこつ)のいずれか、もしくは両方に生じる骨折です。前腕に対しての外力が加わることを原因として発症し、骨折が生じる部位も、手首周囲、中間部周辺、上腕骨との関節周囲などさまざまです。さまざまな骨折形態を示す前腕骨骨折なので、その治療も骨折の様式に応じて異なります。骨同士のずれが少ない場合には保存的な治療が行われることもあります。
当院では、急性期治療(手術、保存的)と平行して集中的なリハビリテーションを実施します。
「上肢末梢神経麻痺」
手根管症候群とは、指先の感覚や手の運動において重要な役割をする正中神経が障害される結果、しびれや痛みなどの症状をきたす病気です。手首には手根管と呼ばれるトンネル状の形態を示す部分があり、このトンネル内には正中神経や腱などが通っています。正中神経が圧迫される原因には、手首の曲げ伸ばしを繰り返し、手首に負担のかかるような動作をすることで、手根管の中を通る腱を覆う膜などが炎症を起こし腫れることがあります。手根管症候群では、手首の安静が治療方法の一環であるため生活スタイルの変更が重要になりますが、ときには手術による治療も選択される病気です。
「肘、膝の外傷(スポーツ障害等を含む。)」
半月板損傷とは、膝関節内にある半月板が損傷を受け、さまざまな障害を引き起こす病気です。半月板は、膝関節においてクッションの役割や、軟骨の保護、安定化の役割を担っています。そのため、半月板が損傷すると、膝の曲げ伸ばしの際に痛みや引っかかりを感じるようになります。半月板損傷は、長期的には軟骨損傷から変形性膝関節症に至ることもあります。
半月板は単独で損傷を受ける場合と、靭帯損傷に合併して損傷する場合があります。運動中に膝を捻るなどの大きな力が加わったり、膝が深く曲がったりすると、半月板がすねの内側にある脛骨(けいこつ)と大腿骨の間に挟まれて損傷を受けます。
当院では、急性期治療(手術、保存的)と平行して集中的なリハビリテーションを実施します。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
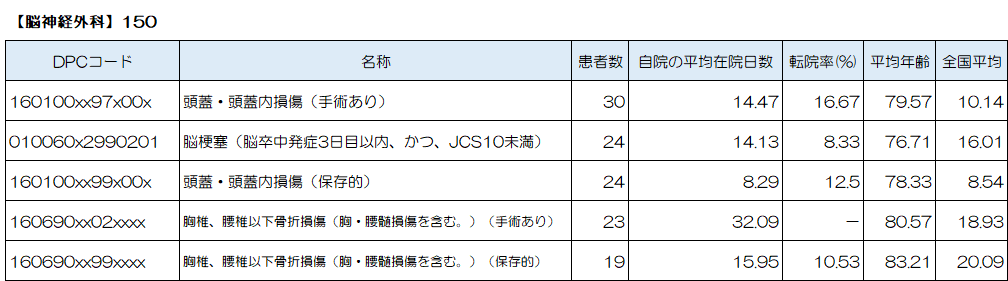
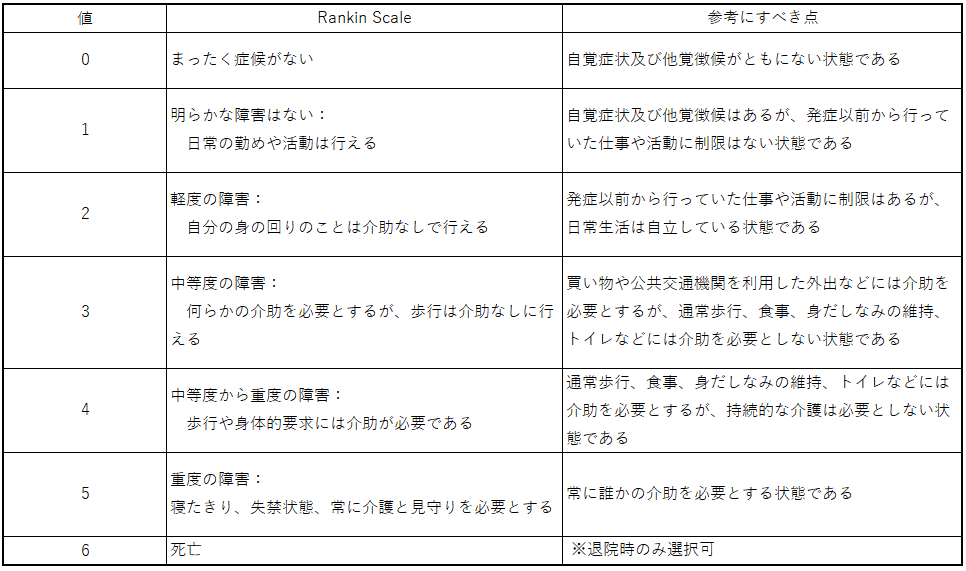
脳神経外科で最も多い疾患は「頭蓋・頭蓋内損傷(手術あり)」、続いて「脳梗塞(脳卒中発症3日目以内、かつ、*JCS10未満 脳血管リハビリテーション実施、*発症前Rankin Scale0、1又は2)」、「頭蓋・頭蓋内損傷(保存的)」、「胸椎、腰椎以下骨折損傷(胸・腰髄損傷を含む。)(手術あり)」、「胸椎、腰椎以下骨折損傷(胸・腰髄損傷を含む。)(保存的)」、が上位5位となっています。
脳神経外科では、脳卒中(脳出血、脳梗塞、くも膜下出血)や頭部外傷(脳挫傷、外傷性硬膜下血腫、外傷性くも膜下出血等)、内頚動脈狭窄症、未破裂動脈瘤、脊椎疾患(圧迫骨折、脊柱管狭窄症)、てんかん等、幅広く治療を行っています。
当院では、急性期治療と平行して集中的なリハビリテーションを実施しており、急性期治療が終了し更なる回復を目指して、回復期リハビリテーション病棟でのリハビリテーションも提供しています。
「慢性硬膜下血腫」
慢性硬膜下血腫とは、硬膜と脳の間に血がたまる病気です。脳は硬膜と呼ばれる膜で覆われており、さらにその上から丈夫な頭蓋骨で包まれ保護されています。慢性硬膜下血腫とは比較的時間をかけてゆっくりと硬膜と脳の間に血の塊ができた状態です。
頭部の外傷(怪我など)がきっかけで発症します。非常に軽い外傷でも発症することがあります。きっかけとなった外傷から1~2か月後に、頭痛や認知症状などを起こすことがあります。
手術による血腫の除去が基本となります。局所麻酔でチューブを脳表面へと挿入して血腫を除去します。状況によっては全身麻酔を選択することもあります。
当院では、急性期治療と平行して集中的なリハビリテーションを実施します。
「胸椎、腰椎以下骨折損傷(胸・腰髄損傷を含む。)」
脊椎圧迫骨折は、背骨を構成する脊椎と呼ばれる骨に対して、外力が加わることを原因として発症します。脊椎圧迫骨折は、多くが骨粗しょう症を基盤として発症することが知られています。骨粗しょう症は、骨の強度が通常よりも弱くなっている状態です。そのため、しりもちをつく、転倒する、咳をするなどのちょっとした外力が骨に加わったことがきっかけで脊椎圧迫骨折が生じてしまいます。骨粗しょう症で骨が脆くなっている高齢者の方では転倒などで骨折を起こす危険性が高くなります。
脊椎圧迫骨折を発症した際には、保存的療法、外科的固定術、BKP(バルーン椎体形成術)といった治療が患者さんの症状や骨折の程度、形態によって選択されます。どの治療方法が適切であるかどうかは、患者さんの年齢や全身状態、骨折に伴う症状などに応じて大きく異なるため、適切な治療方針を決定することが大切です。
当院では、急性期治療(手術、保存的)と平行して集中的なリハビリテーションを実施しており、急性期治療が終了し更なる回復を目指して、回復期リハビリテーション病棟でのリハビリテーションも提供しています。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
当院では、急性期治療が終了し、更なる回復を目指して回復期リハビリテーション病棟へ転棟し、集中的なリハビリテーションを提供しています。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
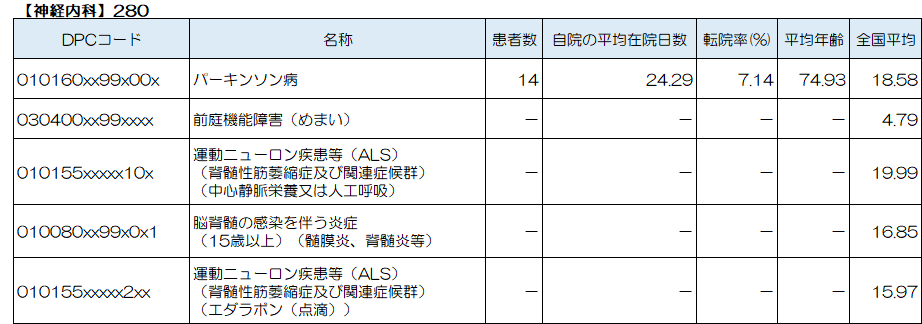
神経内科で最も多い疾患は「パーキンソン病」、続いて「前庭機能障害(めまい)」、「運動ニューロン疾患等(脊髄性筋萎縮症及び関連症候群)(中心静脈栄養又は人工呼吸)」、「脳脊髄の感染を伴う炎症(15歳以上)(髄膜炎、脊髄炎等)」、「運動ニューロン疾患等(脊髄性筋萎縮症及び関連症候群)(エダラボン(点滴))」、が上位5位となっています。
神経内科では、慢性疼痛に対する診断、投薬、リハビリ、神経ブロックなどの加療をしております。こうした治療で効果が乏しい難治性疼痛へ脊髄刺激療法をおこなっております。
脊髄刺激療法とは、脊髄近くのスペースにリード(刺激電極)を挿入し、脊髄に微弱な電気を流すことにより、痛みを緩和させる治療です。
「パーキンソン病」
パーキンソン病は、脳が体を動かすための指令を調節するドパミンと呼ばれる物質が減ることによって起こります。
ドパミンは脳の黒質と呼ばれる部位にある「ドパミン神経細胞」で作られ、大脳皮質からの指令を調節し、筋肉の動きをスムーズにするはたらきをもっています。ドパミン神経細胞は健康な人でも加齢とともにある程度自然に減少し、体が動かしにくくなる原因になっていますが、パーキンソン病の患者さんでは減少のスピードが速いことが分かっています。
ドパミン神経細胞がなぜ減少するかについて、正確な理由は分かっていません。
「前庭機能障害(めまい)」
内耳には音を感じ取る「蝸牛」と、平衡を感じ取る「前庭」が左右の耳の中にあります。前庭には三半規管と球形嚢、卵形嚢という頭の回転を感じ取る部分と、水平、上下の加速を感じる部分があります。脳は主にこの左右1対の前庭からの情報を元に体のバランスをとっています。この前庭の片方が突然何らかの異常を来すと前庭からの信号が過大や過小になったりし、脳が混乱しめまいを引き起こします。
「運動ニューロン疾患等(ALS)」
筋萎縮性側索硬化症(ALS)とは、体を動かすのに必要な筋肉が徐々にやせていき、力が弱くなって思うように動かせなくなる病気です。筋力の低下が主な症状ですが、筋萎縮性側索硬化症は筋肉の病気ではなく、筋肉を動かしている脳や脊髄(せきずい)の神経(運動ニューロン)がダメージを受けることで発症します。脳から筋肉に指令が伝わらなくなることで手足や喉、舌の筋肉や呼吸筋が徐々にやせていきます。
筋肉がやせると体を上手く動かすことができず、呼吸筋が弱まると呼吸困難に陥り人工呼吸器が必要になります。一般的に症状の進行は速く、人工呼吸器を使用しなければ発症から2~5年で死に至ることが多いといわれていますが、個人差は非常に大きく10年以上かけてゆっくり進行する場合もあります。
日本における男女比はやや男性に多い傾向にあり、中年以降に発症することがほとんどで、特に60~70歳代に多くみられます。
手足の筋力低下から始まることが一般的で、ペットボトルの蓋が開けにくい、髪を洗うときに腕を挙げにくいなどの症状がみられ、足の筋力が低下すると階段の昇り降りが難しくなったり、椅子から立ち上がりにくくなったりします。
喉や舌の筋肉が上手く動かなくなると、喋りにくくなり、水や食べ物も上手く飲み込めなくなります。よだれや痰が増えることもあるほか、嚥下障害によって肺炎を起こす場合もあります。嚥下障害が進行した場合には、胃に管を通して栄養を直接注入する「胃ろう」、鼻から管を入れて流動食を補給する「経鼻胃管」、点滴で栄養補給をするなどの処置が検討されます。
呼吸をするのに必要な呼吸筋は脳からの指令によって動いているため、指令が伝わらなくなると筋肉が弱まり十分に呼吸ができなくなります。
筋萎縮性側索硬化症は進行性の病気であるため、症状が軽くなることはありません。徐々に症状が重くなっていき、いずれ呼吸不全となって人工呼吸器が必要になります。その一方で、進行しても視力や聴力、内臓機能、体の感覚などほかの機能に異常をきたすことは通常ありません。
現在のところ、筋萎縮性側索硬化症を根本的に治す薬はなく、筋萎縮性側索硬化症の進行を遅らせる効果が期待できる薬が投与されます。
「脳脊髄の感染を伴う炎症(髄膜炎等)」
髄膜炎とは、脳や脊髄の表面を覆う髄膜と呼ばれる3層の膜に細菌、ウイルス、カビなどの病原体の感染、がんや自己免疫疾患(免疫の異常による病気)によって髄膜に炎症が生じる病気のことです。
髄膜と脳・脊髄の間には髄液と呼ばれる液体が循環するように流れています。通常、髄液は非常に清潔な状態で保たれていますが、外傷や病気などによって髄液中に病原体や炎症を引き起こすがん細胞などが入り込むことによって発症するとされています。
発症すると発熱、頭痛、吐き気・嘔吐などの症状を引き起こしますが、重症化すると意識消失やけいれんなどの神経症状を引き起こすことも少なくありません。特に細菌が原因の髄膜炎は急激に悪化して命に関わるケースもあるため、早期発見・早期治療が重要と考えられています。
髄膜炎の多くは感染症が原因で引き起こされますが、細菌感染による“細菌性髄膜炎”、細菌感染とは関係しない“無菌性髄膜炎”と大きく2つに分けることができます。
細菌性髄膜炎は、肺炎球菌、大腸菌、β群連鎖球菌など通常の感染症を引き起こす細菌によって引き起こされることが多く、ほとんどは体のほかの部位で感染症を引き起こした細菌が血液に乗って髄液内に入り込んでしまうことが原因と考えられています。また、そのほかにも副鼻腔や耳など頭蓋内に近い部位に重度な炎症が生じることで髄膜に感染が波及するケース、髄膜にまで達するような重度な頭部外傷、頭部の手術などによって引き起こされるケースも少なくありません。
一方、無菌性髄膜炎は単純ヘルペスウイルス、水痘帯状疱疹ウイルス、真菌などの細菌以外の病原体によって引き起こされ、細菌性髄膜炎と同じく多くは体のほかの部位で感染した病原体が血液から髄液中に入り込むことが原因で発症します。
そのほか、髄膜炎には、がんの細胞が髄液中に入り込むことで炎症を起こす“がん性髄膜炎”、脳や髄膜の細胞を攻撃する自己抗体と呼ばれるたんぱく質が産生されてしまうことによる“自己免疫性髄膜炎”などもあります。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
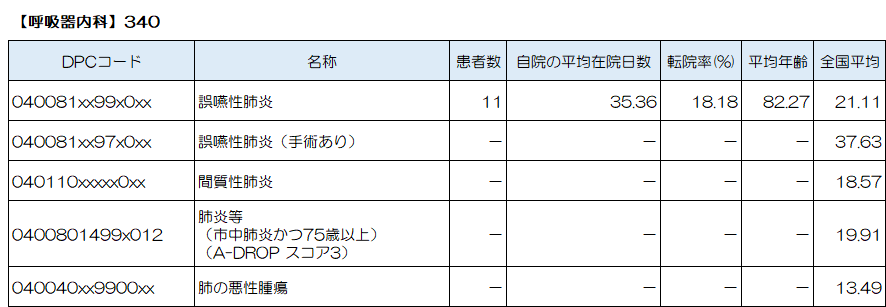
呼吸器内科で最も多い症例は「誤嚥性肺炎」、続いて「誤嚥性肺炎(手術あり)」、「間質性肺炎」、「肺炎等(市中肺炎かつ75歳以上)(A-DROP スコア3)」、「肺の悪性腫瘍」、が上位5位となっています。
*市中肺炎:日常生活を送っている中で罹患した肺炎。
*A-DROPスコア:4)成人市中肺炎の重症度別患者数等の項参照
食事時の誤嚥(飲食物や唾液、逆流した胃液が気管に入ってしまうこと)によって引き起こされる肺炎です。
喉の奥は、空気を肺に送る“気管”と、飲食物などを胃に送る“食道”の2つの道に分かれていて、食べ物や水、唾液を飲み込むと脳が指令を出して気管の入り口を塞ぎ、食道に流れて胃に送られるようになっています。
しかし、加齢などで飲み込む機能が弱くなると、飲食物や唾液、胃液などが気管に入ってしまうことがあります。これを誤嚥といい、誤嚥したものと一緒に細菌が肺に入って炎症が起こったものが誤嚥性肺炎です。
特に高齢の方に多く、高齢の肺炎患者さんのうち7割以上が誤嚥による誤嚥性肺炎とされています。肺炎は日本人の病気による死者数の上位を占める病気で、死亡率が高いことから、誤嚥性肺炎を起こさないよう、また悪化を防ぐために早めの対策が必要です。
嚥下障害が進行した場合には、胃に管を通して栄養を直接注入する「胃ろう」、鼻から管を入れて流動食を補給する「経鼻胃管」、点滴で栄養補給をするなどの処置が検討されます。
「間質性肺炎」
間質性肺疾患(間質性肺炎)とは、肺の間質と呼ばれる部分を中心に炎症が起こる病気の総称です。肺は肺胞という小さな袋の集まりで、口や鼻から吸い込んだ空気は気道を通って肺胞に運ばれ、肺胞の壁を通して酸素が取り込まれます。肺胞は大きく実質と間質に分けられ、肺胞の中を実質、肺胞の壁や周囲の組織を間質といい、この間質に炎症が起こる病気が間質性肺炎です。
間質性肺炎では、炎症によって徐々に肺胞壁が厚く硬くなります(線維化)。そうなると肺がうまく膨らまなくなるため、息苦しさを感じたり咳が出たりします。進行すると呼吸不全になることもあります。
間質性肺炎は、原因が特定できるものと原因が特定できないものに大きく分けられ、原因が特定できるものとして自己免疫性間質性肺炎、職業環境性間質性肺炎、医原性間質性肺炎などがあります。
一方、原因が特定できないものを特発性間質性肺炎といい、全体の半数以上を占めます。特発性間質性肺炎は病態に応じてさらに細かく分類され、特発性肺線維症、特発性非特異性間質性肺炎、特発性器質化肺炎、急性間質性肺炎、剥離性間質性肺炎など、さまざまな種類があります。原因を分かりやすく分類すると、免疫異常によるもの(自己免疫性間質性肺炎)、異物の吸入によるもの(職業環境性間質性肺炎)、薬や放射線治療によるもの(医原性間質性肺炎)、感染症によるもの、原因を特定できないもの(特発性間質性肺炎)の5つに大きく分けられます。
細菌性肺炎や気管支炎が分類されます。細菌性肺炎とは、細菌が原因となって発症する肺炎を指します。比較的ありふれた疾患であり、日常生活を送るなかで誰でも発症するリスクがある病気です。
細菌性肺炎、誤嚥性肺炎は日本においては、がん、心臓病、老衰、脳血管疾患、に次いで第5位、第6位の死因(令和2年人口動態統計より)として挙げられています。
呼吸器内科で入院される患者さんは、呼吸器系の慢性疾患が既往にある患者さんが多いため、外来主治医が入院後も主治医として全身管理を行い治療しています。
「肺の悪性腫瘍」
肺がんは、気管支や肺胞の細胞が何らかの原因でがん化したものです。進行すると、がん細胞は周りの組織を壊しながら増殖し、血液やリンパ液の流れにのって転移することもあります。転移しやすい場所はリンパ節、反対側の肺、骨、脳、肝臓、副腎です。「この症状があれば必ず肺がん」という症状はありません。症状がないうちに進行していることもあります。咳や痰、痰に血が混じる、発熱、息苦しさ、動悸、胸痛などがあげられますが、いずれも肺がん以外の呼吸器の病気にもみられる症状です。複数の症状がみられたり、長引いたりして気になった場合は、早めに医療機関を受診しましょう。
診断群分類:病名と治療内容等の組み合わせにより患者さんを分類するものです。
DPCコード:診断群分類を表すコードです。DPCコードの決定に当たっては、主治医が「1入院当たり医療資源を最も投入した傷病名」に基づき、1つだけ選択することになっています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
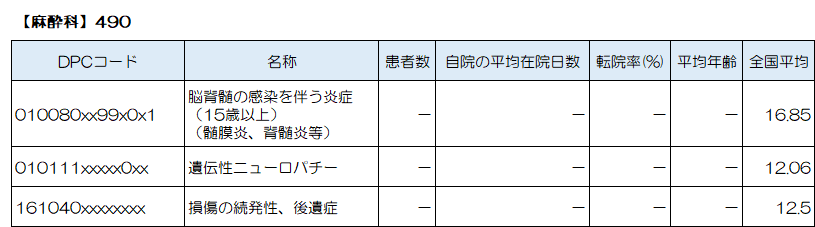
麻酔科で最も多い疾患は「脳脊髄の感染を伴う炎症(15歳以上)(髄膜炎、脊髄炎等)」、続いて「遺伝性ニューロパチー」、「損傷の続発性、後遺症」、が上位となっています。
麻酔科では、慢性疼痛に対する診断、投薬、リハビリ、神経ブロックなどの加療をしております。こうした治療で効果が乏しい難治性疼痛へ脊髄刺激療法をおこなっております。
脊髄刺激療法とは、脊髄近くのスペースにリード(刺激電極)を挿入し、脊髄に微弱な電気を流すことにより、痛みを緩和させる治療です。
初発の5大癌のUICC病期分類別並びに再発患者数
| Stage I | Stage II | Stage III | Stage IV | 不明 | 再発 | 病期分類 基準(※) |
版数 | |
|---|---|---|---|---|---|---|---|---|
| 胃癌 | – | – | – | – | – | – | 1 | 7 |
| 大腸癌 | – | – | – | – | – | – | 1 | 7 |
| 乳癌 | – | – | – | – | – | – | 1 | 7 |
| 肺癌 | – | – | – | – | – | – | 1 | 7 |
| 肝癌 | – | – | – | – | – | – | 1 | 7 |
症例数が10症例以下は、患者さんが特定され得るため表示していません。
5大がんと呼ばれる胃がん、大腸がん、乳がん、肺がん、肝がんの患者さんの数を、*初発および*再発に別けて*UICC病期分類別に集計しています。Stageが「0」のものは集計対象外です。
【解説】
当院では内視鏡検査、エコー検査、マンモグラフィー検査等を積極的に行い、早期発見で治療に繋げ、病変に応じて、内視鏡的治療、外科手術、化学療法等の治療選択を行っています。
*「病期分類基準」:国際対がん連合(UICC)により定められた、「原発腫瘍の拡がり(T)」「所属リンパ節転移の有無と拡がり(N)」「遠隔転移の有無(M)」によって、がんをStageⅠ~StageⅣに分類するものです。
*「初発」:当院において、当該腫瘍の診断、診断と初回治療、あるいは初回治療を実施した場合を指します。
*「再発」:当院・他院を問わずに初回治療が完了した後、当院にて患者さんを診療した場合や、治療がん寛解後に局所再発・再燃または新たな遠隔転移をきたした場合を指します。
成人市中肺炎の重症度別患者数等
| 患者数 | 平均在院日数 | 平均年齢 | |
|---|---|---|---|
| 軽症 | – | – | – |
| 中等症 | 29 | 30.45 | 86.52 |
| 重症 | – | – | – |
| 超重症 | – | – | – |
| 不明 | – | – | – |
症例数が10症例以下は、患者さんが特定され得るため表示していません。
重症度分類は、日本呼吸器学会、*成人市中肺炎診療ガイドラインの「*A-DROP」スコアを用いて集計しています。ウイルスによる肺炎や、食べ物の誤嚥による肺炎、気管支炎は集計の対象外です。
【解説】
当院では中等症の患者さんが最も多く、平均年齢86.52歳、平均在院日数30.45日です。当院では、急性期治療と平行して呼吸器リハビリテーションを実施しております。
*市中肺炎:日常生活を送っている中で罹患した肺炎。
*A-DROP
| Age(年齢) | 男性70歳以上、女性75歳以上 |
| Dehydration(脱水) | BUN 21mg/dL以上または脱水あり |
| Respiration(呼吸) | SpO2<90%(PaO2 60Torr 以下) |
| Orientation(意識障害) | 意識障害あり |
| Pressure(収縮期血圧) | 収縮期血圧90mmHg以下 |
※5点満点で、1項目該当すれば1点、2項目該当すれば2点。
軽症:0点の場合
中等症:1~2点の場合
重症:3点の場合
超重症:4~5点の場合。ただし、ショックがあれば1項目のみでも超重症とする。
不明:重症度分類の各因子が1つでも不明な場合。
脳梗塞の患者数等
| ICD10 | 傷病名 | 発症日から | 患者数 | 平均在院日数 | 平均年齢 | 転院率 |
|---|---|---|---|---|---|---|
| I63$ | 脳梗塞 | 3日以内 | 99 | 39.85 | 80.25 | 11.48 |
| I63$ | 脳梗塞 | その他 | 23 | 47.91 | 78.26 | 0.82 |
医療資源を最も投入した疾病の*ICD10が脳梗塞の症例を集計しています。
【解説】
脳梗塞の患者数は、発症日から3日以内の症例が99例(平均年齢80.25歳)、それ以外の症例が23例(平均年齢78.26歳)となっています。当院では8割以上の患者さんが、発症から3日以内に来院され治療を開始しています。急性期治療が終了し更なる回復を目指して、院内の回復期リハビリテーション病棟で継続したリハビリテーションもおこなっているため、転院率は低いです。
脳梗塞は高齢化の進展とともに年々発症率は増加傾向にあり、特に心臓由来の脳梗塞である心原性脳塞栓症が増えてきています。加齢とともに心臓の機能が低下し、心疾患が増えてきていることが主因です。他にも糖尿病や高脂血症は脳卒中の原因となる動脈硬化が起きる病気であるため、適切な治療と生活習慣病の改善が重要です。
脳梗塞の治療は、梗塞巣が広がり悪化しないように点滴治療を行います。また、脳梗塞によって失われた体の機能を回復するために、超早期(可能であれば発症当日)からのリハビリテーションを開始していきます。
*ICD10
International Classijication of Diseases and Related Health Problems(疾病及び関連保健問題の国際統計分類-10版)の略称。異なる国や地域から、異なる時点で集計された死亡や疾病のデータの体系的な記録、分析、解釈及び比較を行うため、世界保健機関憲章に基づき、世界保健機関(WHO)が作成した分類です。最新の分類は、ICDの第10回目の改訂版として、1990年の第43回世界保健総会において採択されたものであり、ICD-10(1990年版)と呼ばれています。
現在、我が国では、その後のWHOによるICD-10のままの改正の勧告であるICD-10(2003年版)に準拠した「疾病、傷害及び死因の統計分類」を作成し、統計法に基づく統計調査に使用されるほか、医学的分類として医療機関における診療録の管理等に活用されています。
塞によって失われた体の機能を回復するために、超早期(可能であれば発症当日)からのリハビリテーションを開始していきます。
診療科別主要手術別患者数等(診療科別患者数上位5位まで)
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
内科では、経口摂取困難な患者さんに対して胃瘻造設術、大腸ポリープに対する内視鏡的大腸ポリープ・粘膜切除術、胆管結石・胆管炎等に対して内視鏡的乳頭切開術(結石の摘出も含む)や内視鏡的胆道ステント留置術、内視鏡的胃、十二指腸ポリープ・粘膜切除術(早期悪性腫瘍粘膜下層剥離術)<胃>、が上位5位となっています。
他にも、当院内視鏡センターでは内視鏡を用いた治療を幅広く実施しています。
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
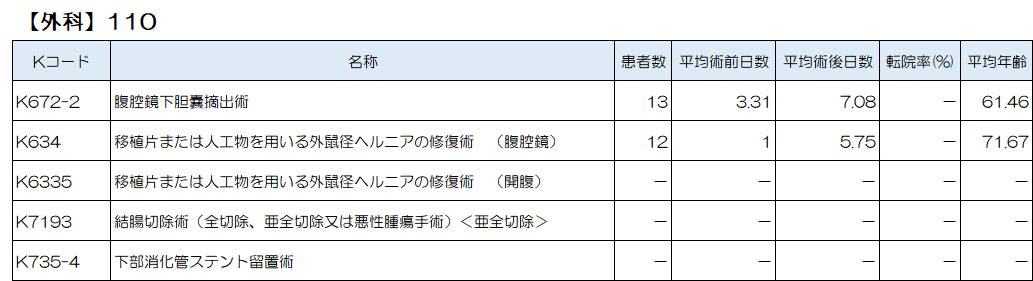
外科では、胆嚢炎に対する腹腔鏡下胆嚢摘出術、鼡径ヘルニアに対する腹腔鏡下または開腹によるヘルニア手術、大腸がんに対する結腸切除術、消化管狭窄または閉塞に対する下部消化管ステント留置術、が上位5位となっています。
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
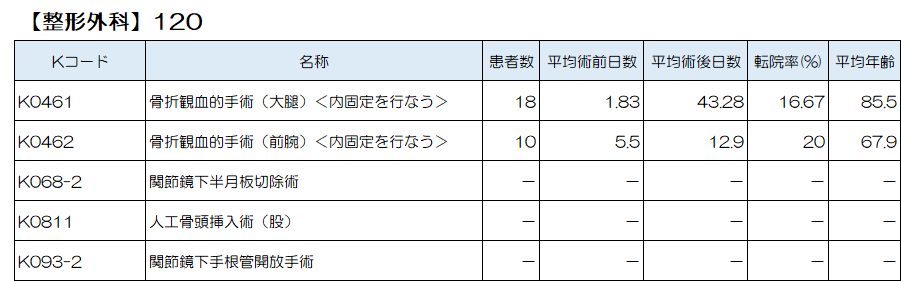
整形外科では、大腿骨骨折に対する骨折観血的手術、前腕の骨折に対する観血的手術、半月板損傷に対する関節鏡下半月板切除術、大腿骨頚部骨折に対する人工骨頭挿入術、手根管症候群に対する関節鏡下手根管開放手術、が上位5位となっています。
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
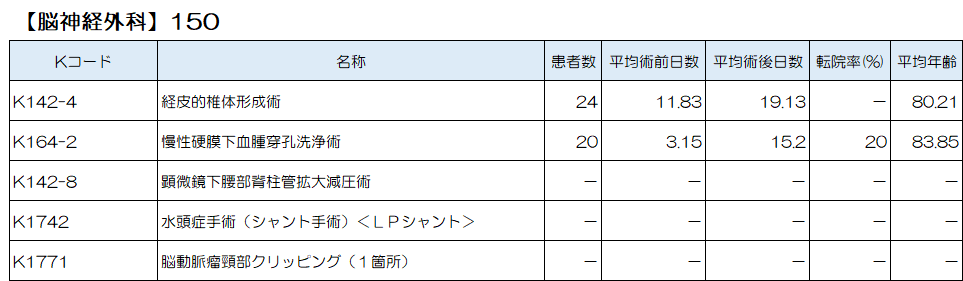
脳神経外科では、圧迫骨折に対する経皮的椎体形成術、慢性硬膜下血腫に対する慢性硬膜下血腫穿孔洗浄術、腰部脊柱管狭窄症に対する顕微鏡下腰部脊柱管拡大減圧術、水頭症に対するLPシャント術、脳動脈瘤(破裂、未破裂)に対する脳動脈瘤頚部クリッピング(開頭)、が上位5位となっています。
他にも内頚動脈狭窄症に対する経皮的頸動脈ステント留置術、脳腫瘍に対する頭蓋内腫瘍摘出術等も実施しています。
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
リハビリテーション科に分類される手術は、急性期病棟で実施し、回復期リハビリテーション病棟で更なる回復を目指した症例が分類されています
入院中に複数の手術を施行していても、主たる手術のみでカウントしています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
麻酔科では、主に慢性疼痛に対する脊髄刺激装置植込術を実施しています。脊髄刺激療法とは、脊髄近くのスペースにリード(刺激電極)を挿入し、脊髄に微弱な電気を流すことにより、痛みを緩和させる治療です
その他(DIC、敗血症、その他の真菌症および手術・術後の合併症の発生率)
| DPC | 傷病名 | 入院契機 | 症例数 | 発生率 |
|---|---|---|---|---|
| 130100 | 播種性血管内凝固症候群 | 同一 | – | – |
| 異なる | – | – | ||
| 180010 | 敗血症 | 同一 | – | – |
| 異なる | – | – | ||
| 180035 | その他の真菌感染症 | 同一 | – | – |
| 異なる | – | – | ||
| 180040 | 手術・処置等の合併症 | 同一 | – | – |
| 異なる | – | – |
入院の契機となった傷病名と医療資源を最も投入した傷病名(播種性血管内凝固症候群、敗血症、その他の真菌症および手術・術後の合併症)の同一性の有無を集計し、「同一」か「異なる」かの内訳を示しています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
当院で医療資源を最も投入した傷病名が、「播種性血管内凝固症候群」、「敗血症」、「その他の真菌症」、「手術・術後の合併症」に該当する方はいませんでした。
手術や処置、検査等を行う際には、合併症を起こさないように細心の注意を払い実施しています。起こり得る合併症については、事前に説明した上で、同意をいただくよう努めています
- 2023/09/14





























令和4年4月1日から令和5年3月31日までに、当院の一般病棟を退院された患者さんの人数を、10歳刻みの年齢階級別に集計しています。年齢は入院時の満年齢です。90歳以上は1つの階級としています。
【解説】
症例数が10症例以下は、患者さんが特定され得るため表示していません。
当院の入院患者さんは、60歳以上の占める割合が全体の92%、70歳以上が82%、80歳以上が52%と、入院患者さんは比較的高齢の患者さんが多くを占めています。